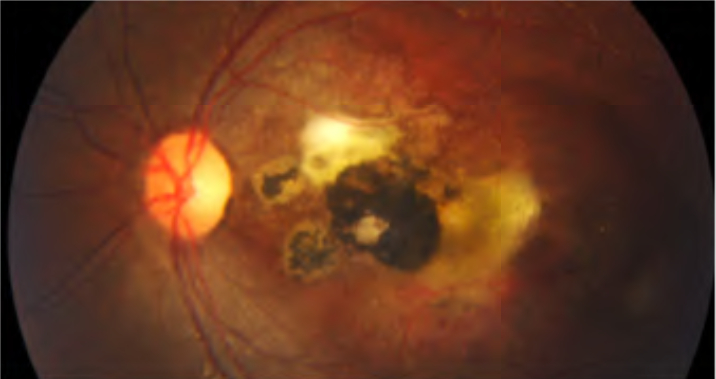
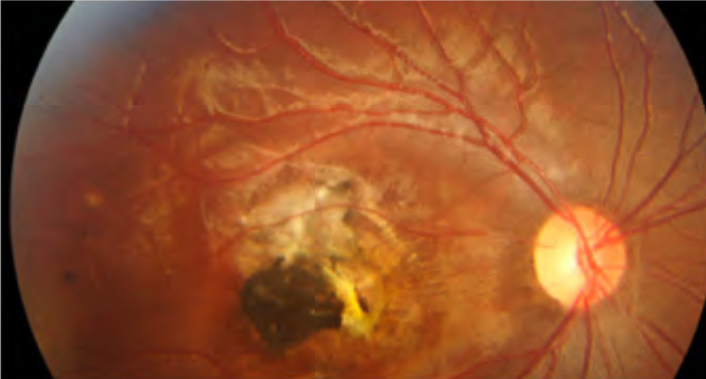
Patologie: Toxoplasmosi oculare
CORIORETINITE DA TOXOPLASMA
La toxoplasmosi è la causa più comune di corioretinite infettiva negli adulti. Il microorganismo causale, il Toxoplasma gondii, è un protozoo intracellulare, monocellulare, parassita obbligato. Il gatto è il suo ospite definitivo; tuttavia, gli umani e una vasta gamma di mammiferi, uccelli e rettili possono servire da ospiti intermedi. L’infezione, ubiquitaria, è più frequente nei climi tropicali.
Il Toxoplasma si presenta in natura in tre forme: (1) sporozoite (nel suolo), (2) tachizoite (forma infettiva attiva), e (3) bradizoite (forma latente). L’uomo si infetta per ingestione di carni, frutta, o verdura contaminate non cotte a sufficienza (le cisti muoiono se riscaldate ad almeno 70° per 10 minuti), per trapianti d’organo o trasfusioni infetti, per assunzione di acqua contaminata da feci di gatto, o per via transplacentare.
Lo spettro delle manifestazioni oculari secondarie al Toxoplasma è estremamente ampio ed eterogeneo. Si passa da forme asintomatiche, il cui riscontro è in genere casuale, a forme con conseguenze funzionali molto invalidanti, dato il relativo tropismo del microorganismo per la regione maculare.
Dal punto di vista patogenetico, si distinguono: forme congenite (10%) secondarie alla infezione transplacentare, e forme acquisite (90%) secondarie a una esposizione successiva al microorganismo. L’infezione primaria è generalmente asintomatica, e il Toxoplasma, in forma di tachizoite, si localizza a livello di sistema nervoso, muscolo scheletrico, miocardio e occhio, dove si trasforma in cisti tissutali (bradizoiti). La co-infezione con HIV non è rara; nel paziente immunodepresso, le lesioni retiniche coesistono in una percentuale consistente di casi (15-20%) con lesioni cerebrali, responsabili di encefaliti recidivanti.
- L’infezione congenita è rara, e la trasmissione intrauterina si verifica in circa 1/3 delle gravidanze in donne con infezione acuta. La probabilità di passaggio transplacentare è maggiore con il proseguire della gravidanza, ma le infezioni precoci tendono ad avere conseguenze più gravi; le manifestazioni oculari (microftalmo, cataratta, corioretinite, atrofia ottica) si inseriscono in un quadro sindromico sistemico, caratterizzato da idrocefalo e calcificazioni intracraniche, che insieme alla corioretinite, formano la classica triade della toxoplasmosi congenita. La corioretinite da infezione congenita può rimanere latente fino alla seconda/terza decade di vita, quando le cisti si rompono e rilasciano tachizoiti vitali; in queste forme, le manifestazioni sono in genere bilaterali.
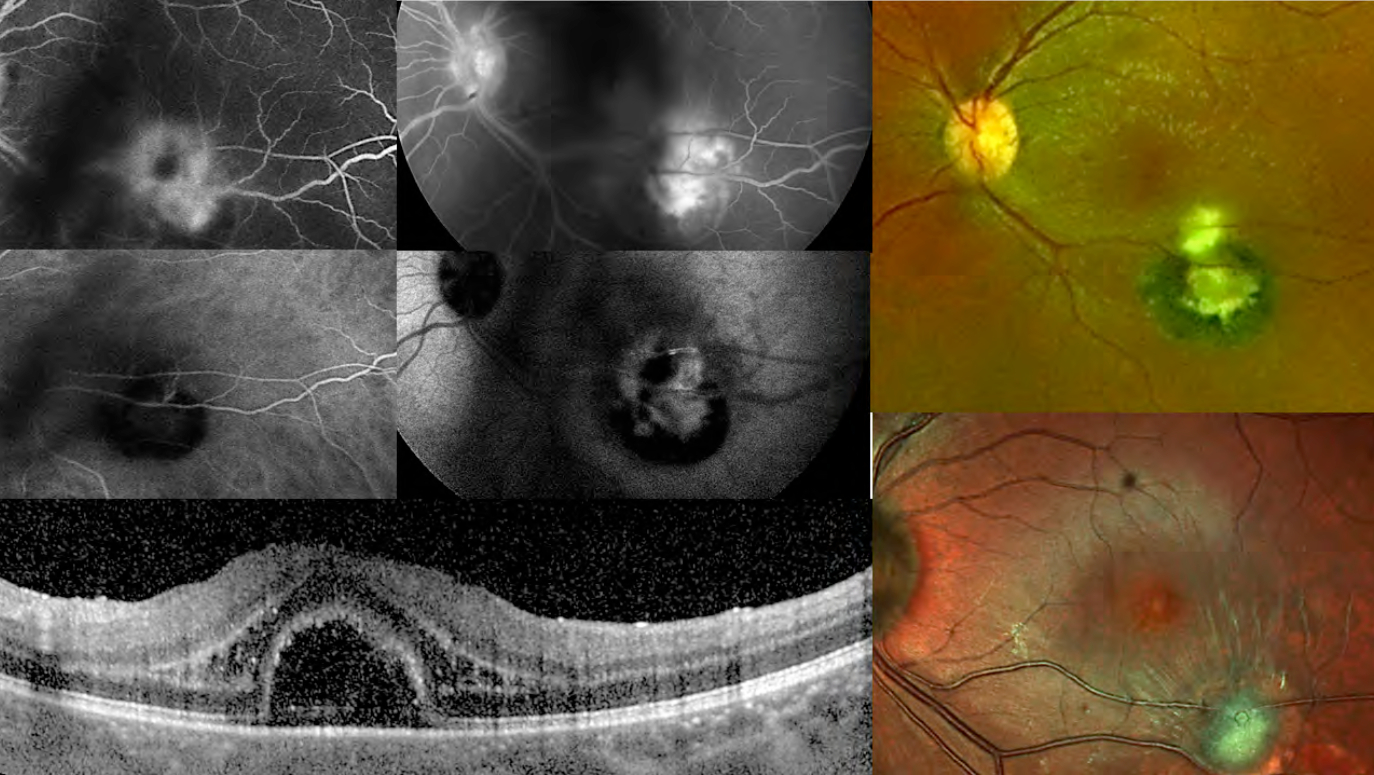
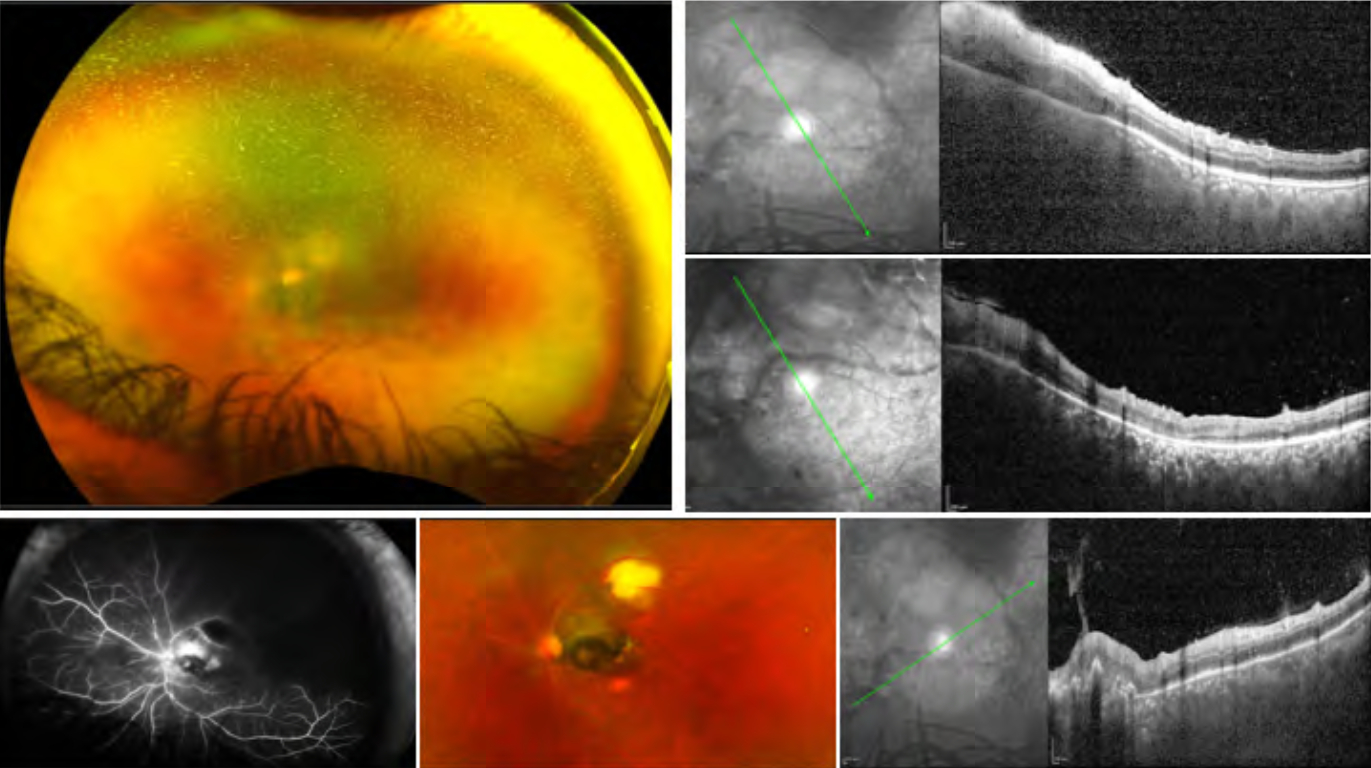
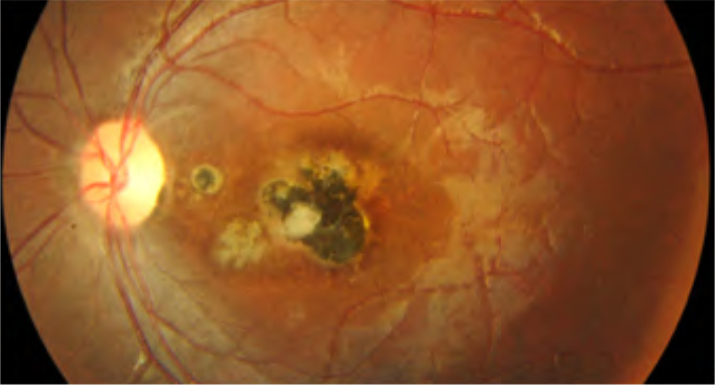
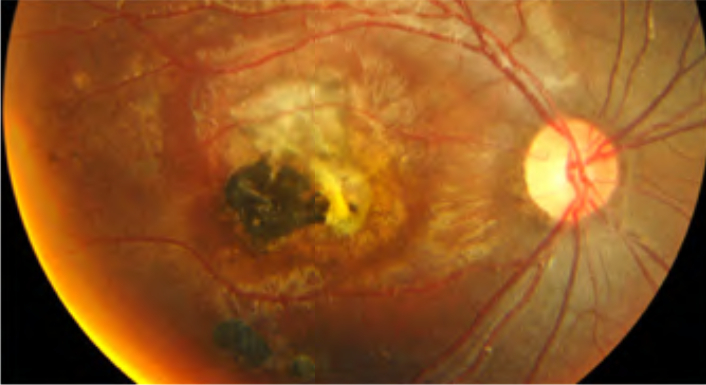
- Nelle forme acquisite, l’infezione classica di presenta come un focolaio biancastro di retinite a margini sfumati, che, quando riassorbito, lascia spazio a una cicatrice corioretinica atrofica molto pigmentata. Alla risoluzione della forma acuta, il Toxoplasma rimane latente a livello della coroide; le successive riattivazioni si presentano come focolai satelliti lungo i bordi della cicatrice iniziale. Nonostante i segni di passate infezioni si possano ritrovare in entrambi gli occhi, la manifestazione acuta è quasi sempre unilaterale nei soggetti Il quadro acuto può accompagnarsi a un’intensa reazione vitreale (vitreite), per cui il focolaio biancastro si definisce come un “faro nella nebbia”, o a segni suggestivi di vasculite localizzata (frosted branch angiitis). È possibile riscontrare, inoltre, una reazione infiammatoria del segmento anteriore, caratterizzata da uveite granulomatosa o non granulomatosa (con piccoli precipitati endoteliali stellati) e iridociclite. Molto insidiose dal punto di vista diagnostico sono le forme “atipiche”, come la papillite, la neurite ottica retrobulbare, la sclerite, la neuroretinite (con papillite e stella maculare), la retinite necrotizzante, le occlusioni venose o arteriose, o le forme simili a coriocapillariti o white dot syndromes (punctate outer retinal toxoplasmosis, PORT). In rari casi, le corioretiniti possono essere complicate da neovascolarizzazioni coroideali al polo posteriore.
La diagnosi di basa sul riscontro di immunopositività sierica (IgM in acuto e IgG in cronico) al Toxoplasma; tuttavia, a causa dell’elevata prevalenza dell’infezione e della successiva sierologia positiva, l’uso della stessa nella diagnosi è principalmente limitato ad escludere la malattia in soggetti immunocompetenti. È possibile, invece, che in un paziente immunocompromesso si possa avere un titolo di immunoglobuline negativo con un’infezione oculare attiva. Per l’infezione congenita si ricercano invece nel neonato le IgA contro il Toxoplasma.
Nei casi dubbi, la PCR su prelievi di acqueo o di vitreo può confermare la presenza del microorganismo con elevata sensibilità e specificità.
La terapia si riserva per i soggetti con lesioni maculari, parapapillari, o lungo le arcate vascolari o con una vitreite marcata, e si basa sull’utilizzo di pirimetamina e sulfadiazina somministrate per minimo 60 giorni. Utile è l’associazione con steroidi sistemici, da cominciare lievemente differiti rispetto all’antibiotico.